Los trabajos más recientes encuentran impacto a nivel molecular.
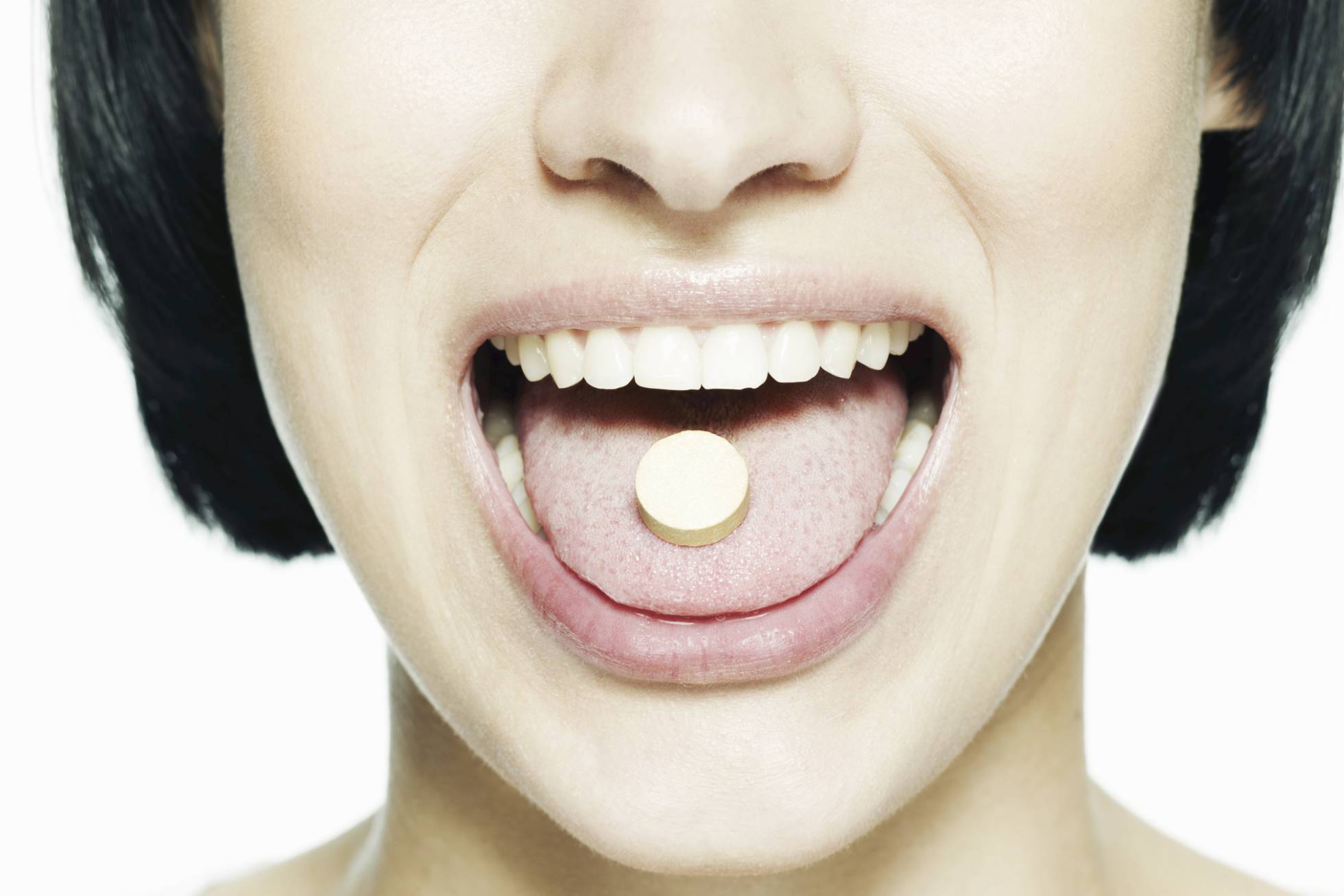
De todos es conocido el efecto placebo, ese que hace que algo que no es un medicamento, ni ejerce ninguna acción terapéutica, tenga un efecto medible sobre la salud. Su estudio oficial empezó en el año 1800 cuando el doctor británico John Haygarth publicó un libro con el elocuente título de Of the Imagination as a Cause and as a Cure of Disorders of the Body (de la imaginación como la causa y la cura de los desórdenes del cuerpo) en el cual se hace el primer estudio sistemático de la capacidad de curación de métodos sin valor terapéutico.
Más de 200 años después, poco más sabemos sobre el placebo. Durante estos dos siglos se ha empleado sistemáticamente como herramienta de control para determinar la eficacia de miles de fármacos, pero el efecto en sí ha recibido poca atención.
El experimento de las varillas milagrosas
Haygarth se interesó por este fenómeno debido a la curiosidad que le suscitó un tratamiento que en su época hacía furor. La primera patente que concedió el gobierno estadounidense una vez conseguida la independencia fue para un dispositivo inventado por Elisha Perkins llamado Tractor, que consistía en una varilla de metal fabricada a partir de una aleación secreta que era capaz de absorber el dolor solo con frotar en la zona donde se sentía la molestia. En Estados Unidos arrasó y su éxito fue tal que el hijo de Perkins abrió una delegación en Gran Bretaña, donde cada unidad se vendía por 5 guineas (moneda que se fabricaba con unos siete gramos de oro y cuyo valor original equivalía a una libra esterlina), una fortuna para la época.
Haygarth compró un Tractor, fabricó otro similar de metal, sin ser de la aleación secreta, y otro de madera que pintó de color metálico para darle la apariencia de metal; y con esas tres varillas (una ‘real’ y dos falsas) empezó a tratar a los pacientes en su consulta diciéndoles a todos que era la varilla auténtica. Los resultados que recoge el libro demuestran que el porcentaje de éxito era idéntico, utilizara la varilla que utilizara.
Con este sencillo experimento demostró a la vez que las varillas eran un fraude y la poderosa influencia de la actitud y la motivación del paciente en la enfermedad.
Pero, ¿cómo funciona exactamente esta motivación? El efecto placebo es quizá una de las grandes paradojas de la medicina: imprescindible en todos los ensayos farmacológicos, su importancia ha sido sin embargo reducida a la categoría de «falsa medicina», en parte por la dificultad que entraña su estudio, como sucede con los procesos mentales. Ahora, con las nuevas herramientas, como la imagen por resonancia magnética funcional (FMRI), las investigaciones más recientes sobre el efecto placebo lo sitúan en un plano más medible que el de la pura imaginación, llegando incluso al nivel molecular: ciertos neurotransmisores se activarían para sanar físicamente el cuerpo de determinadas enfermedades, sobre todo las relacionadas con el estrés.
Haygarth tampoco prestó especial atención al efecto en sí mismo y no lo bautizó. El nombre de placebo no aparece en la literatura médica hasta 1832 y su origen es dudoso. Existen dos versiones diferentes.
Una indica que el origen proviene del salmo 116, versículo 9 de la versión latina de la biblia (la vulgata) que dice: «Placebo domino in regione vivorum», cuya traducción sería «adularé al señor en la tierra de los vivos». Este versículo se recita como salmo responsorial en el oficio de difuntos y en la Inglaterra del siglo XIX popularmente se llamaba placebo a la persona que se colaba en un funeral sin conocer al difunto para comer y beber gratis.
Otra explicación, quizás más plausible, sería que el nombre está tomado del inglés medieval, donde placebo se traduciría como «falsa alabanza» o «lisonja». En el «Cuento del clérigo», uno de Los cuentos de Canterbury, recogidos por Chaucer en el siglo XIV se puede leer: «Flatteres are the devil’s chaplains that continually sing placebo» (los aduladores son los capellanes del diablo que continuamente cantan lisonjas [placebos]) y de hecho Placebo es el nombre de un personaje que es engañado por su mujer en otro de los cuentos («Cuento del mercader»).
Una pastilla roja es más efectiva que una azul, salvo que seas italiano
Independientemente de cuál sea el origen, llevamos más de 200 años estudiándolo y no deja de sorprendernos. Sabemos que un placebo caro es más efectivo que un placebo barato, que una pastilla roja es más efectiva que una pastilla azul, excepto en Italia, probablemente porque la zamarra azul de la selección italiana hace que la gente se sienta identificada con este color. Una inyección de placebo es más efectiva que una pastilla y una operación donde te duermen, te abren y te cierran sin hacerte nada es más efectiva que una pastilla o una inyección de placebo. Por eso la evaluación de cualquier medicamento se hace en un estudio de doble ciego, comparando el fármaco en estudio con un placebo, porque si no el resultado sería que cualquier sustancia daría un resultado positivo.
El efecto placebo es del que se aprovechan terapias no efectivas como la homeopatía. Otro mito asociado al placebo, y que muchas veces esgrimen los defensores de la pseudomedicina, es que si fuera un placebo no funcionaría en bebés o en animales. Esto no es cierto y hay numerosos estudios que lo demuestran. Los animales y los bebés también sienten la atención o los cuidados que les prestamos y eso tiene un efecto medible en la curación de la enfermedad.
Solo hay que hacer un sencillo experimento. Cuando estamos con un bebé o con un niño que se ha caído o se ha hecho daño y está llorando a rabiar, es suficiente con abrazarle y darle cariño para que se le alivien todos los dolores. El «cura sana, culito de rana» que nos hacían nuestras madres es una evidencia palpable de utilización del efecto placebo en niños.
Y no debemos olvidar que el efecto placebo tiene dos hermanos tenebrosos. El efecto nocebo es cuando piensas que algo inocuo te va a hacer daño y realmente te lo hace. Este efecto está detrás que muchas patologías psicosomáticas. Y también está el efecto lessebo, que sucede cuando participas en un ensayo clínico, piensas que te estás tratando con el placebo porque te han incluido en el grupo de control cuando en realidad te están tratando con el fármaco experimental. En esas condiciones un fármaco efectivo puede dejar de tener efecto.
Más que un efecto psicológico
Lo que estamos viendo en los últimos años es que el efecto placebo no es solo un efecto psicológico ni algo que dependa únicamente de nuestra actitud o de nuestra percepción de dolor. Ahora disponemos de mejores herramientas para medir el placebo y estamos viendo que este efecto llega a nivel molecular.
Por ejemplo, un estudio publicado hace unos años ya decía que el tratamiento con placebo a pacientes de Parkinson aumentaba los niveles endógenos de dopamina. En el último congreso mundial sobre el placebo, organizado en Leiden en fechas recientes, se presentaron los últimos estudios utilizando FMRI (imagen por resonancia magnética funcional) que demuestran que hay áreas del cerebro que se activan después de tomarse una pastilla de azúcar si un médico le dice que lo que se está tomando es un medicamento.
De la misma forma se ha visto que el efecto placebo es dependiente de una familia de neurotransmisores llamados catecolaminas -a la que pertenecen la adrenalina, la noradrenalina y la dopamina- implicados entre otros factores en la respuesta al estrés. El trabajo reciente de científicos como Kathryn T. Hall, bióloga molecular, y Ted J. Kaptchuk, jefe del Programa de Estudios del Placebo de la Facultad de Medicina de Harvard, ha descubierto que determinadas mutaciones en una enzima llamada catecolmetiltransferasa (COMT) -que alteran los niveles de estos neurotransmisores- pueden predecir si un paciente va a presentar un mayor o un menor efecto placebo, demostrando que este efecto puede tener una base genética.
Estos avances abren la puerta a nuevas preguntas: de probarse que nuestra respuesta al efecto placebo depende de nuestra genética, ¿debería la atención médica adaptarse al ADN del paciente, administrando fármacos a aquellos con respuesta más débil al placebo, pero atenciones capaces de sugestionar a aquellos con niveles de COMT más bajos, y por tanto más sensibles al efecto? ¿Sería útil para los ensayos de fármacos no incluir en las pruebas a aquellas personas con mayor respuesta al placebo para aislar mejor el efecto del medicamento que se está testando?
No es posible controlar directamente los niveles de COMT en el cerebro de una persona con vida, pero quizá sí se puede influir sobre el genoma rs4680 que gobierna la producción de la enzima. Si el efecto placebo es el resultado de una serie de sucesos neuroquímicos relacionados con esta enzima y los neurotransmisores que regula, ¿qué impediría a las farmacéuticas crear un medicamento que controle ese proceso en la dirección deseada?
Nos queda mucho por saber sobre la relación mente-cuerpo y su efecto sobre la enfermedad, aunque cada vez tenemos mejores herramientas para estudiarla. La ciencia le está comiendo el terreno al espíritu, también en medicina.