La técnica consiste en añadir genes a células de donantes para que luchen contra las células cancerígenas del paciente. La técnica, que había sido probada en ratones con éxito, es la primera vez que se prueba en humanos.
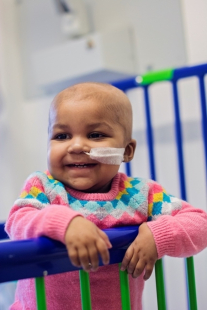 Se llama Layla Richards y ella es la primera niña en el mundo en recibir una técnica novedosa que ha conseguido curarla de su agresiva leucemia, enfermedad que padecía desde las 14 semanas de vida. Ahora, tras recibir una terapia consistente en la edición genómica, esta pequeña se encuentra recuperada y pasa a formar parte de la historia de la Medicina.
Se llama Layla Richards y ella es la primera niña en el mundo en recibir una técnica novedosa que ha conseguido curarla de su agresiva leucemia, enfermedad que padecía desde las 14 semanas de vida. Ahora, tras recibir una terapia consistente en la edición genómica, esta pequeña se encuentra recuperada y pasa a formar parte de la historia de la Medicina.
Aunque muchos pacientes con leucemia son curados con quimioterapia, en otros casos, cuando el tipo de leucemia es muy grave, esta terapia resulta ineficaz. Ese era el caso de Layla que, con una de las formas de leucemia linfoblástica aguda más agresiva vista por estos médicos, no respondió al tratamiento de la quimioterapia ni a un trasplante de médula. Cuando cumplió un año de edad, los médicos hablaron con sus padres y les dijeron que no había nada que hacer más, que lo siguiente eran los cuidados paliativos.
Pero, a petición de los padres de la pequeña, los médicos del Great Ormond Street Hospital (GOSH) en Londres decidieron apostar a todo o nada y aplicar una técnica que anteriormente sólo se había probado en ratones de laboratorio.
«No queríamos aceptar los cuidados paliativos y le pedimos a los médicos que intentaran todo con nuestra hija, incluso aquello que no habían probado todavía», ha explicado hoy Lisa Foley, de 27 años.
El padre de Layla, Ashleigh Richards, de 30 años y conductor de profesión, ha explicado que «tenía miedo al pensar que el tratamiento nunca había sido utilizado antes en humanos, que pero incluso con los riesgos, no había duda de que queríamos intentar el tratamiento. Ella estaba enferma, tenía mucho dolor y necesitábamos algo».
El equipo de GOSH pensó que una técnica, denominada TALEN, que consiste en cortar y pegar ciertos genes del ADN y que sólo había sido probada en ratones, podía funcionar. Se trata de modificar células inmunes (linfocitos T) de donantes para añadirles nuevos genes que programan las células para que reconozcan y ataquen a las células cancerígenas de la paciente.
Tras recibir esta terapia, los médicos esperaban que en pocos días Layla tuviera fiebre o alguna reacción en su piel, lo que indicaría que la terapia estaba funcionando. Sin embargo, pasaron dos semanas y la pequeña se encontraba bien, algo que no era una buena señal. Pero, pocos días después, ocurrió, la niña tuvo una erupción en su piel pero se encontraba bien. Semanas después, los médicos llamaron a los padres. «Pensábamos que eran malas noticias pero entonces nos dijeron que había funcionado y empezamos a llorar», explica Lisa.
Dos meses después, Layla ya estaba libre de cáncer y pasó por un segundo trasplante de médula. Sus células sanguíneas aumentaron, y un mes después la pequeña ya estaba recuperada y se pudo ir a casa.
Los médicos han comunicado hoy este caso que abre la vía al uso de esta técnica en otros pacientes, aunque recuerdan que sigue siendo un tratamiento experimental, y como tal, hay que considerarlo.
«La técnica estaba funcionando increíblemente bien en estudios de laboratorio, por lo que cuando oí que no había opciones para tratar la enfermedad de esta niña, pensé por qué no utilizar las nuevas células UCART 19. Para usar el tratamiento, al ser altamente experimental, necesitábamos un permiso especial, pero ella parecía ser la paciente idónea para esta terapia», ha explicado Waseem Qasim, profesor de Terapia Génica y Celular del Instituto de Salud Infantil UCL, que también ha participado en el desarrollo de este tratamiento.
Layla recibió por vía intravenosa una pequeña infusión de un mililitro de las células genéticamente modificadas, las UCART 19. Tras la terapia, la niña tuvo que pasar varios meses en aislamiento para protegerla de las infecciones mientras su sistema inmune se recuperaba.
«Como esta era la primera vez que el tratamiento se utilizaba, no sabíamos si iba a funcionar o cuándo lo iba a hacer, fue algo así como la primera vez que el hombre fue a la luna. Su leucemia era tan agresiva que la respuesta era casi un milagro», ha explicado Paul Veys, director de la Unidad de Trasplante de Médula en GOSH y el jefe del equipo médico que ha tratado a la pequeña.
Ahora, cinco meses después de haber recibido este tratamiento, la niña se recupera en su casa, aunque tiene que visitar con frecuencia el hospital para valorar regularmente su médula ósea y comprobar que las células sanguíneas son normales.
«No podemos decir que este tratamiento es válido para todos los niños, sólo lo hemos utilizado en una niña muy fuerte. Pero esto es un hito en el uso de la nueva tecnología de edición genética y los efectos en esta niña han sido asombrosos», ha señalado el profesor Qasim. «Si se replica, podría representar un gran paso hacia el tratamiento de la leucemia y otros tipos de cáncer».
Ahora, la compañía productora de estas células, Cellectis, está planificando probar las células UCART19 en un mayor grupo de pacientes e iniciará un ensayo clínico en 2016.
«El principal objetivo de Cellectis es ofrecer a los pacientes con cáncer una terapia accesible, rentable y alogénica (de un donante). Con el ensayo clínico UCART en el horizonte, podría comenzar la revolución en la inmunoterapia del cáncer», ha afirmado el doctor André Choulika, presidente y CEO de esta compañía.